胃・大腸内視鏡検査(胃カメラ・大腸カメラ)をまとめて検査するメリット
従来、胃と大腸の検査を別々の日に予約し、2回の検査を受ける必要がありましたが、当院の同日検査では、患者さんの食事制限や時間的、経済的負担を軽減できます。さらに、注射の回数や検査に伴うストレスの負担を減らすことも可能です。
鎮静剤を使用することで、患者さんは眠っているうちに胃カメラ、大腸カメラが終わります。鎮静剤使用後の当日は、車やバイクなど乗り物の運転ができませんが、胃と大腸の検査を1度に行うことで、運転制限も1日だけで済みます。
同時検査による費用の追加はなく、大腸カメラと胃カメラの合算料金のみです。当院では積極的に同時検査を行なっていますので、どうぞ気軽にスタッフや医師にご相談ください。
エキスパートによる安全・精密・丁寧な検査
高度な技術での内視鏡検査・治療を提供
当院では、長年にわたり内視鏡検査・治療、手術のスキルを磨いてきた医師が検査を担当しています。これにより、より短時間でかつ高精度な検査を提供することが可能です。医師の高いスキルを活かし、患者様の苦痛を最小限に抑えた検査を実現しています。
当院では
患者様の負担が少なく、高精度な病変の診断と正確な鑑別診断
合併症(出血等)のリスクのない最新の内視鏡治療を提供しています。
無痛(鎮静下)内視鏡検査
当院では、患者さまに合った適切な無痛(鎮静下)内視鏡検査を行っています。年齢や体格、併存疾患などを考慮し、安全で安心な鎮静剤を選択しています。医師と看護師がチームを組んで検査を行い、患者さんの血中酸素飽和度、脈拍、血圧、呼吸状態などをモニタリングし、安全管理を行っています。検査後はベットでお休みいただき、検査後は運転を避け、送迎やタクシー、公共交通機関をご利用いただくようにお願いしています。
お腹の張りを解消する炭酸ガス送気装置の導入
大腸内視鏡検査では、お腹の張りを解消するために炭酸ガス送気装置が必ず使用されます。大腸の観察では、腸管を十分に膨らませないと観察できないため、検査中にはガス送気して腸管を膨らませて観察を行う必要があります。
通常は空気が使われますが、空気を使うと検査後もお腹の張りが長時間続いてしまうことがあります。そのため、当院では炭酸ガスを使用することでお腹の張りを速やかに解消できるようにしています。炭酸ガスは腸管からの吸収が非常に速く、検査後にお腹の張りが残らないだけでなく、吸収された炭酸ガスは自然に排出されるため健康にも影響がありません。
精度の高い病変の診断と正確な鑑別診断
当院では、最新の大腸内視鏡スコープを使用し、白色光観察に加えて拡大観察とBLI(Blue Light Imaging)、LCI(Linked Color Imaging)を組み合わせて内視鏡検査を行っています。
BLIは、血管や組織表面構造を明瞭にし、高精度なリアルタイム診断を可能にする内視鏡技術です。さらに拡大内視鏡を使用することで、最大145倍の拡大画像を得られ、大腸のポリープ、腫瘍を詳しく観察できます。これにより、良性と悪性をリアルタイムで鑑別し、また、切除する必要があるポリープがどうかを正確に評価できます。
結果をわかりやすく説明
当院では内視鏡検査を受けられた患者様に対して、検査結果を可能な限りわかりやすく、詳細に説明することを重視しています。検査が終了した後、患者様一人ひとりに時間をかけ、使用した画像資料を基にして結果を丁寧にご説明いたします。この際、専門用語をできるだけ避け、患者様が理解しやすい言葉を選びます。また、患者様からの質問には、どんな小さな疑問でも、明確で理解しやすい回答を心がけております。ご不安や疑問点が残らないよう、しっかり対応いたします。
さらに、口頭での説明に加えて、検査結果の情報もお見せしながら、検査内容のフィードバックや、今後の健康にどのように影響するかについても解説させていただきます。後日改めて結果を確認したい場合や、他の医療機関での診療で必要な際にも提供可能でございます。
また、生検やポリープ切除など、組織を採取した場合にも、組織を病理学的に評価し、病理組織学的診断結果を後日改めて外来診察の際に説明させていただきます。
大腸内視鏡検査でわかる病気
大腸がん
大腸がんは、大腸(結腸・直腸)の粘膜に発生する悪性腫瘍の総称です。大腸がんは、主に大腸の内壁にできる腺腫と呼ばれる良性のポリープが時間をかけてがん化することによって発生します。これは前がん病変とされ、大腸カメラ(大腸内視鏡検査)とポリープ切除によってがん化のリスクを減少させることが可能です。また、大腸の正常な粘膜組織から直接がんが発生する場合もあります。
日本人の大腸がんの数は増加の一途を辿っており、全国がん罹患データ(https://ganjoho.jp/reg_stat/statistics/data/dl/index.html)によると、大腸がんが全がん種1番多いがんです。また、大腸がんは女性ではがん死亡原因の第1位、男性では第2位となっています。
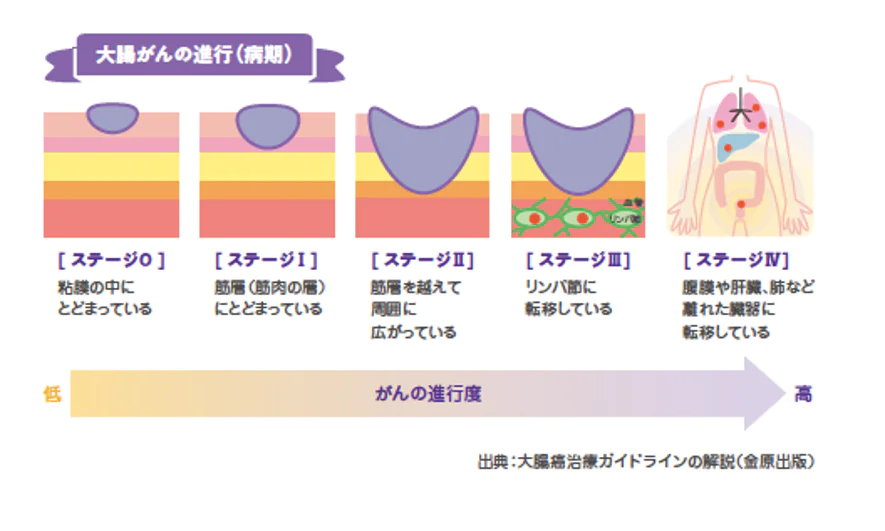
大腸がんはその進行度によって、「早期がん」と「進行がん」に大別されます。早期がんは、がんが大腸の粘膜層や粘膜下層に留まっている状態を指し、進行がんは、がんがそれらの層を超えて大腸の筋層や漿膜、周囲の組織へと浸潤している状態を指します。
大腸がんの進行度は壁深達度だけでなく、リンパ節転移の有無や他の臓器への転移の有無によって「病期(ステージ)」が分類されます。病期分類はがん治療において非常に重要で、治療方針の決定や予後の推定に用いられます。病期は0期からIV期までの5段階に分けられ、数値が大きくなるにつれてがんの進行度が高くなり、予後も概して悪くなる傾向にあります。
大腸がんの診断には、大腸カメラ(内視鏡検査)が最も重要で、必要に応じてCTスキャンやMRI、超音波検査などの画像診断を行い、がんの位置、大きさ、及び深達度、リンパ節や他の臓器への転移の有無などが評価します。血液検査も、がんマーカーやその他の指標を通じて大腸がんの存在・進行度を示唆する補助的な手段として利用されます。これらの検査結果を総合して、最適な治療法が選択されます。大腸がんの予後は早期発見と早期治療に大きく依存するため、定期的な健康診断(検便)と大腸カメラ(内視鏡検査)の実施が非常に重要です。
原因
大腸がんの発生原因は完全には解明されていませんが、多くの研究により、さまざまなリスクファクターが関与していることが示唆されています。特に「食の欧米化」、すなわち高タンパク質、高脂肪、低繊維質の食事は大腸がんリスクを増大させると広く認識されています。これにより、加工食品の過剰な摂取や食物繊維の不足が腸内環境を悪化させ、がんの発生を促進する可能性があります。
肥満、過度のアルコール摂取、喫煙も大腸がんのリスクを高める生活習慣として知られています。肥満は体内の炎症反応を促進し、アルコールの過剰摂取は腸内の有害物質の増加を招きます。喫煙は有害化学物質が直接腸に影響を与えることでリスクを高めることが確認されています。
遺伝的要因も大腸がんの重要なリスク要素です。特定の遺伝子変異が累積することががんの一因とされ、家族性大腸腺腫症や遺伝性非ポリポーシス大腸がん(リンチ症候群)のような遺伝的疾患は、がん発生リスクを著しく高めます。
日本で大腸がんが増えている原因の一つには、高齢化社会の進行と共に、これらのリスクファクターの影響が増大していることがあります。また2次健診での大腸カメラ(内視鏡検査)受診率が低いことの影響も考えられます。
大腸がんの予防には、健康的な食生活の維持(果物、全粒粉、食物繊維、カルシウム摂取など)、適度な運動、アルコールの適量摂取、禁煙などの生活習慣の改善が効果的です。また定期的な大腸内視鏡検査が最も重要で、大腸ポリープを全て切除する(クリーンコロン)ことで大腸がんの死亡リスクを低下させることができます。生活習慣の改善を維持することはなかなか難しく、大腸カメラ(内視鏡検査)の介入で大腸がんの発生を減少させ、また予防もできるため、定期大腸検査をお勧めいたします。
大腸がんのリスクを高める要因
食生活の影響
高脂肪・高カロリー食:肉類やファストフードなど、脂肪分が高くカロリーの多い食事は大腸がんのリスクを増加させます。
食物繊維の不足:野菜、果物、全粒穀物など食物繊維が豊富な食品の摂取不足は、腸の健康を損ないがんリスクを高めることがあります。
生活習慣の影響
運動不足:定期的な身体活動が不足していると、体重増加と共に大腸がんのリスクも上昇します。
肥満:過剰な体重は大腸がんと強く関連しており、特に腹部に脂肪が多い場合のリスクが高まります。
喫煙:タバコに含まれる有害物質が腸の細胞にダメージを与え、がん化を促進する可能性があります。
過度のアルコール摂取:アルコールは腸の粘膜を直接刺激し、長期間の過剰摂取は大腸がんのリスクを高めることが知られています。
炎症性腸疾患(IBD
潰瘍性大腸炎およびクローン病:これらの慢性炎症状態は大腸がんのリスクを顕著に増加させます。特に潰瘍性大腸炎は、長期にわたる炎症ががん化のリスクを高めることが示されています。
遺伝的要因
家族歴:家族の中に大腸がんの患者がいる場合、遺伝的な要因により自身のリスクも上がる可能性があります。
遺伝的疾患:家族性大腸腺腫症やリンチ症候群のような遺伝的疾患は、大腸がんのリスクを著しく高めます。
予防策
定期的な健康診断を受け、必要に応じて大腸内視鏡検査を行うこと。
健康的な食生活を心がけ、定期的に適度な運動を行うこと。
喫煙をやめ、アルコールの摂取を控えめにすること。
IBDがある場合は、病状の管理を徹底し、適切な治療を行うことでリスクを管理します。
症状
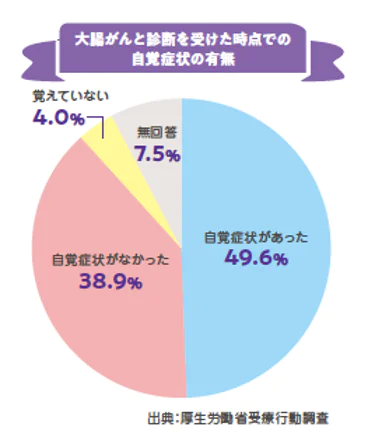
大腸がんは早期段階では自覚症状が少なく、進行するまで気づかれないことが多いです。症状としては、血便、下血、下痢と便秘を繰り返す、便が細くなる、残便感、腹部膨満、腹痛、貧血、体重減少などが言われています。しかし初期には顕著な症状が現れにくいため、便に混じる微量の血も、大腸がんの兆候としてはすぐには特定しづらいです。痔が原因で便に血が混じることも一般的であり、そのため多くの人が大腸がんの可能性を見過ごしてしまいます。
その他の便の形状の変化、便秘や下痢といった排便習慣の変化、理由のない体重減少、持続的な腹痛がありますが、これらも大腸がん特有のものではなく、他の消化器系の疾患にも見られるため、大腸がんの警告信号として見逃されがちです。このように痔や他の軽微な健康問題による症状と誤認されることがあり、大腸がんの早期発見が遅れるリスクがあります。
これらの事実から、大腸がんの早期発見と早期治療(内視鏡治療で完治が可能)のためには、自覚症状がない時に大腸カメラ(内視鏡検査)を受けることが重要です。40歳を超えた方、血縁の家族で大腸がん・ポリープがあった方、炎症性腸疾患の既往がある方は、まず大腸カメラ(内視鏡検査)を受けることをお勧めいたします。
大腸ポリープ
原因
大腸ポリープは、大腸の粘膜の一部がイボ状もしくは平坦に隆起した病変です。大腸ポリープは「良性か悪性か」については問わないと定義されているため、出っ張っているものはすべて大腸ポリープになります。またすべてのポリープが癌になるわけではありません。
大腸ポリープはは遺伝要因や環境要因によっても引き起こされることが知られています。遺伝的には、家族歴があるとリスクが高まります。例えば、親や兄弟姉妹に大腸がんやポリープの患者がいる場合、自身の発症リスクが増加します。
一方、生活習慣も大きな影響を与えます。喫煙、運動不足、肥満などは大腸ポリープのリスクを高める要因として知られています。食生活も重要で、食物繊維、カルシウム、ビタミンDの摂取が不足するとリスクが増加します。一方で、野菜や果物の摂取を増やし、適度な運動を行い、喫煙を控えることでリスクを低減することができます。このような健康的な生活習慣を維持することは、定期的な検診とともに大腸ポリープの予防につながります。
症状
大腸ポリープは、通常、小さいうちは自覚症状を引き起こすことはありませんが、大きくなると様々な症状が現れることがあります。主な症状は以下の通りです。
出血
ポリープの表面が便によって擦れると出血し、血便や便潜血陽性の原因となることがあります。
腹痛および腹部膨満感
大きなポリープが便の流れを妨げることで、腹痛や腹部膨満感を感じることがあります。
便秘や下痢
ポリープが腸の通り道を塞ぐことで、便秘または下痢が生じることがあります。便の形状が異常になる場合もあります。
貧血
長期間にわたる微小な出血は、貧血を引き起こす可能性があります。
これらの症状が現れた場合や大腸がんのリスク要因を持つ場合は、定期的な大腸検査が推奨されます。早期発見と適切な治療が大腸がん予防につながるため、異常を感じた際は速やかに医師の診察を受けることが重要です。
検査
大腸ポリープは基本的に良性ですが、成長すると大腸がんへと進行するリスクがあります。そのため、定期的な検査やスクリーニングでポリープを早期に発見し、切除することは大腸がん予防において極めて重要です。主な検査方法には以下のものがあります。
大腸内視鏡検査(大腸カメラ)
内視鏡を用いて大腸内を直接観察し、ポリープを発見した場合にはその場で切除することができます。この検査は大腸がんの予防に直結するため、特に推奨されます。
大腸CT検査
CTスキャンを使用して大腸の詳細な画像を取得し、ポリープや異常を検出します。
大腸造影検査
バリウムを使用し、X線撮影で大腸の画像を撮ることでポリープや他の異常部位を観察します。
ただし、大腸CT検査、大腸造影検査ではポリープの切除は行えません。
これらの検査は大腸ポリープや大腸がんの早期発見に有効であり、定期的な健康診断や自身の体調に異変を感じた際には、速やかに医師の診察を受けることが推奨されます。健康管理には積極的に取り組み、早期発見・早期治療を目指しましょう。
治療
大腸ポリープおよび表面上の初期大腸がんは、内視鏡を用いて治療することが一般的です。治療法には以下のようなものがあります。
ポリペクトミー
内視鏡を使用してポリープを直接切除します。これは外来で手軽に行える治療方法です。
粘膜切除術(EMR)
ポリープのある粘膜の一部を切除する方法です。ポリペクトミーと同様に、多くの場合外来で行われます。
粘膜下層剥離術(ESD)
より広範囲のポリープや初期がんを一枚の組織として切除する技術で、より精密な治療が可能です。
最近では、コールドポリペクトミーという新しい方法も普及しています。これは10mm以下の小さなポリープを電流を用いずに切除する技術で、切除後の潰瘍が小さく、合併症(出血や穿孔)のリスクが低いため、安全性が高いと評価されています。
大腸ポリープの予防には、健康的な生活習慣の維持が不可欠です。バランスの取れた食事、適度な運動、禁煙は、ポリープの発生リスクを低減し、大腸がんの予防に寄与します。また、定期的な検査により、ポリープや初期がんを早期に発見し、治療することが可能です。これにより治療効果が向上し、より良い予後が期待できます。大腸ポリープについて不安がある場合は、早めに医師に相談することをお勧めします。
過敏性腸症候群(IBS)
腹痛や便通異常(下痢・便秘)が繰り返されるのにもかかわらず、胃カメラ検査や大腸カメラ検査、血液検査を行っても、原因となる疾患がはっきりされない疾患です。便通異常の種類に応じて「便秘型(IBS-C)」「下痢型(IBS-D)」「混合型(IBS-M)」に分けられます。
推定患者数は日本人の10~14%程度(およそ1700万人)と報告されており、特に若い方や女性の患者様が多い傾向にあります。死に至る疾患ではありませんが、症状がうまくコントロールできないことで、日常生活や学校、仕事などに大きな悪影響を及ぼしている方
も多くいらっしゃいます。また、働き世代の患者様が多くみられるため、経済的損失も懸念されています。慢性的に症状に苦しむ方だけでなく、健康な方が胃腸炎を発症した後に、IBSを発症させてしまうケースもあります。
食欲不振や胃の痛みなどを伴っている方もおりますが、不安や抑うつ、不眠症、めまい、肩こり、頭痛、喉の詰まり感などといった、お腹以外の症状に悩む方も少なくありません。またIBSはストレスとも深く関わっており、ストレスを自覚した時に悪化する方もいます。
原因
感染性腸炎が治った後にIBSを引き起こすケースがあることから、何らかの腸の免疫異常やホルモンが関与しているのではないかと考えられています。しかし、その原因ははっきりとはわかっていませんが、複数の要因が関与していると考えられています。
IBSの原因として挙げられる主な要因には以下のようなものがあります。
粘膜炎症
腸の粘膜に軽度の炎症が生じることで、腸の運動が異常になり、腹痛や便通異常が引き起こされると考えられています。粘膜炎症は感染やストレス、食事の影響などが原因で発生することがあります。
腸内細菌
腸内には多くの細菌が存在し、これらが健康を保つために重要な役割を果たしています。IBSの患者さんでは、腸内細菌のバランスが崩れていることが多く、この異常が症状の一因とされています。例えば、腸内に悪玉菌が増えすぎると、ガスが発生しやすくなり、腹部の不快感や腹痛を引き起こすことがあります。
遺伝と環境
IBSは遺伝的な要因も関与していると考えられています。家族にIBSの患者さんがいる場合、発症リスクが高くなることが報告されています。また、ストレスや不規則な生活、食事の内容などの環境要因もIBSの発症に影響を与えることがあります。
脳腸相関
脳と腸は密接に連携しており、これを「脳腸相関」と呼びます。ストレスや不安が腸の働きに影響を与えることがあり、IBSの症状を悪化させることがあります。脳からの信号が腸の運動を過剰に刺激したり、腸の痛みを感じやすくさせることで、症状が出やすくなります。
以上のように、IBSの原因は複雑で多岐にわたるため、個々の患者によって異なる可能性があります。IBSの治療には、症状の軽減や管理に向けた食事療法やストレス管理、適切な運動などが重要とされています。
検査
便秘や下痢などが起こる潰瘍性大腸炎や、大腸がんなどの器質的疾患が隠れていないかを調べる必要があります。そのためまずは、大腸カメラ検査を受けていただく必要があります。また、甲状腺や膵臓に関する疾患などでも似たような症状は起こるため、血液検査や腹部超音波検査なども受けていただくこともあります。
過敏性腸症候群の国際的な診断基準
ROMAⅣ基準
・直近3ヶ月以内での1週間内で、腹痛が1日以上あった
・かつ、以下の項目に2つ以上当てはまっている
(1) 排便に関連する症状がある
(2) 排便頻度が変化する
(3) 便の形状が変化する
ROMAⅣ基準では、腹部の不快感が条件から外され、腹痛のみとなりました。しかし実際の医療機関では、腹部の不快感も診断の1参考として考慮しています。
過敏性腸症候群の病型
便の性状によって、以下の分類に分けられています。便の性状は以下の「ブリストル便性状スケール」がよく用いられています。
便秘型IBS(IBS-C)
便が硬い、またはウサギのフンのようにコロコロとした便がよくみられる(25%以上)、軟便・泥状の便または水様便(水下痢)が少ない(25%未満)
下痢型IBS(IBS-D)
硬い便、またはコロコロした便が少ない(25%未満)。軟便・泥状の便または水様便(水下痢)がよくみられる(25%以上)
混合型IBS(IBS-M)
硬い便・コロコロした便と、軟便・泥状の便・水様便(水下痢)の両方が見られる(両方とも25%以上)。
分類不能型IBS
上記のどれにも当てはまらないタイプです。
治療
症状の緩和や管理を目的とした複合的なアプローチが取られます。医師は患者さんの個々の症状や状態を考慮し、総合的な治療計画を立てます。IBSの治療には、以下のような方法が主に使われます。
薬物療法
便秘型・下痢型・混合型などのタイプに合った、治療法を勧めていくことが重要です。また、どのタイプも共通して、ビオフェルミンやミヤBMといった整腸剤が有効であると報告されています。
治療ではよく、消化管運動機能調整薬や下痢止め、高分子重合体、セロトニン受容体拮抗薬、刺激薬、粘膜上皮機能変容薬など、様々な薬剤を処方します。ただし、誰にでも合う薬はないので、患者様のIBSのタイプや症状などに合わせた処方が重要です。
その中でも特に、下痢型のIBSに効きやすいお薬があります。
食事療法
食事内容を見直すことで、IBSの症状を改善することができます。特定の食品(脂っこい食品、カフェイン飲料、香辛料が多い食品、ミルクや乳製品など)や食物繊維の摂取量に気を付けることが大切です。食事記録をつけると、トリガーとなる食品を見つけやすくなります。
ストレス管理
ストレスはIBSの症状を悪化させることがあります。リラクゼーション法やマインドフルネス、ストレスを軽減するための運動などが有効です。
適切な運動
適度な運動は腸の動きを促進し、便通を改善する助けになります。ウォーキングやヨガなどの軽い運動がおすすめされます。
認知行動療法(CBT)
症状とストレスの関連性を理解し、行動を変えることで症状を軽減する認知行動療法が使われることがあります。
サプリメント
プロバイオティクスや食物繊維のサプリメントなどが、IBSの症状の緩和に役立つことがあります。
IBSの治療は患者さんの症状や状態によって異なるため、医師との相談が重要です。また、生活習慣の見直しやストレス管理などの自己ケアも大切です。治療計画をしっかりと守り、症状の改善を目指しましょう。
潰瘍性大腸炎
潰瘍性大腸炎とは
炎症性腸疾患の一つで、大腸粘膜に炎症が起きることでびらんや潰瘍ができる原因不明の慢性疾患です。発症原因は不明で長期間の治療が必要なため厚生労働省から難病指定されていますが、適切な治療を行い症状を抑えることで通常の生活を送ることが可能です。
現在は日本の推定患者数は約22万人(2014年)と増加傾向にあります。その背景には内視鏡による診断法の進歩や、潰瘍性大腸炎に対する認知の向上もありますが、食事の欧米化も影響していると考えられています。発症年齢のピークは男性が20歳〜24歳、女性は25歳〜29歳で、小児、高齢でも発症します。男女比は1:1 です。
症状は病状が悪い時期(活動期)、病状が落ち着いている時期(寛解期)を繰り返すのが特徴です。
原因
潰瘍性大腸炎の原因は完全には解明されていませんが、以下の要因が関与していると考えられています。
免疫異常
体の免疫システムが、通常は無害な腸内の細菌や食物を異物として認識し、過剰に反応して腸の粘膜を攻撃することで炎症が生じます。
遺伝的要因
家族歴があると潰瘍性大腸炎の発症リスクが高まります。特定の遺伝子変異が疾患のリスクを増加させることが示されています。
環境要因
感染症、食事の内容、ストレス、抗菌薬の使用、喫煙などが病気の発症や悪化に影響することがあります。
症状
潰瘍性大腸炎の症状は個々の患者によって異なりますが、主な症状は以下の通りです。
下痢
特に血便や粘液便を伴うことが多いです。便の回数が増え、緊急性を伴うことがあります。
腹痛
特に下腹部に痛みが集中します。痛みは排便後に軽減することがあります。
発熱
炎症が強い場合に発熱することがあります。
体重減少
食欲不振や栄養吸収障害により体重が減少します。
疲労感
慢性的な炎症と栄養不足により、疲労感が強くなります。
貧血
慢性的な出血や栄養吸収不良により、貧血を引き起こすことがあります。
検査
潰瘍性大腸炎の診断には、以下の検査が行われます。
大腸内視鏡検査
大腸の内部を直接観察し、炎症や潰瘍の状態を確認します。必要に応じて生検を行い、病理組織を検査します。
血液検査
炎症のマーカー(CRP、血沈(ESR))や貧血の有無を確認します。また、栄養状態を評価するための検査も行います。
便検査
便中の血液や感染症の有無を調べます。カルプロテクチンなどの便中炎症マーカーを測定することもあります。
画像検査
CTやMRIなどの画像検査を行い、大腸の状態を詳細に評価します。特に病変の範囲や合併症の有無を確認するために用いられます。
診断基準
潰瘍性大腸炎の診断は、上述の各種検査結果を総合的に評価して行われます。単一の検査結果だけでは診断が確定されないため、臨床症状、内視鏡所見、組織学的所見、血液・便検査結果を総合的に考慮します。
臨床症状
持続的な下痢、血便、腹痛など。
内視鏡所見
連続性の粘膜炎症、出血、潰瘍など。
組織学的所見
炎症細胞の浸潤、陰窩膿瘍など。
血液検査
炎症マーカーの上昇、貧血など。
便検査
炎症マーカーの上昇、感染症の除外。
治療
潰瘍性大腸炎の治療は、症状の緩和と寛解の維持を目指します。以下の治療法が用いられます。
薬物療法
・抗炎症薬(5-アミノサリチル酸製剤):炎症を抑えるために使用されます。メサラジンなどが一般的です。
・ステロイド:急性期の炎症を強力に抑えるために使用されます。プレドニゾロンなどが用いられます。
・免疫抑制薬:免疫系の過剰な反応を抑えるために使用されます。アザチオプリンやメトトレキサートなどがあります。
・生物学的製剤:抗TNF抗体など、特定の炎症因子を標的とした薬剤です。インフリキシマブやアダリムマブなどがあります。
栄養療法
栄養バランスの取れた食事を摂ることで、症状の緩和と栄養状態の改善を図ります。特定の食事制限が必要になる場合もあります。
外科手術
薬物療法で効果が得られない場合や重症の場合、大腸の一部または全てを切除する手術が検討されます。手術後はストーマ(人工肛門)を作成することがあります。
生活習慣の改善
ストレスの管理や適切な休息、バランスの取れた食事など、生活習慣を見直すことが重要です。禁煙や規則正しい生活も推奨されます。
潰瘍性大腸炎は慢性的な疾患ですが、適切な治療と管理により、症状のコントロールや生活の質の向上が可能です。患者さん自身が病気について理解を深め、医師と協力して治療を進めることが重要です。定期的な検査とフォローアップも忘れずに行いましょう。
クローン病
クローン病は、消化管のどの部分にも炎症が生じる可能性のある慢性の炎症性腸疾患(IBD)の一つです。一般的には小腸と大腸に最も炎症が起きやすいですが、口から肛門までの消化管全体どの部分にも病変が現れることがあります。病変は跳躍的に分布することが特徴です。
クローン病は男女問わず発症しますが、男性にやや多く見られる傾向があります。発症年齢は若年層に多く、特に20〜24歳がピークとなっています。発症率は地域によって異なり、欧米諸国では高い傾向がありますが、近年ではアジア諸国でも増加しています。
クローン病の正確な原因は不明ですが、以下の要因が複雑に絡み合って発症すると考えられています。
遺伝的因子
家族にクローン病の患者がいる場合や一卵性双生児でが、発症リスクが高まります。また、特定の遺伝子変異がクローン病のリスクを増加させることが示されています。代表的なものに、NOD2/CARD15遺伝子の変異があります。
腸内細菌
腸内の微生物叢(マイクロバイオーム)のバランスが崩れることが、クローン病の発症に関与していると考えられています。特定の細菌の増加や減少が、腸の炎症を引き起こす要因となることがあります。
食餌性抗原
食事に含まれる特定の抗原が、腸の免疫系を刺激し、炎症を引き起こすことがあります。特に、西洋型の高脂肪・高糖質の食事がリスク因子とされています。
免疫系
免疫システムが過剰に反応し、消化管の正常な細胞を攻撃することがクローン病の発症に関与しています。この異常な免疫反応が、消化管の慢性的な炎症と組織損傷を引き起こします。
病型分類
クローン病は病変の分布により、以下の3つの病型に分類されます。
小腸型
主に小腸に病変が集中するタイプです。特に回腸末端が最も影響を受けやすいです。腹痛や下痢、栄養吸収障害が主な症状です。
小腸大腸型
小腸と大腸の両方に病変が見られるタイプです。症状は多様で、腹痛、下痢、血便、体重減少などが見られます。このタイプは、合併症(狭窄、瘻孔など)のリスクが高いです。
大腸型
主に大腸に病変が集中するタイプです。症状には下痢、血便、腹痛が含まれます。大腸型は、潰瘍性大腸炎と似た症状を呈することがあり、鑑別が重要です。
症状
クローン病の症状は個々の患者によって異なりますが、以下のような症状が一般的です。
1. 腹痛:特に右下腹部に痛みが集中することが多いです。
2. 下痢:血便や粘液便を伴うことがあります。
3. 体重減少:食欲不振や栄養吸収障害によるものです。
4. 発熱:炎症が強い場合に発熱することがあります。
5. 疲労感:慢性的な炎症と栄養不足により、疲労感が強くなります。
6. 瘻孔(ろうこう):腸と他の臓器や皮膚との間に異常な通路が形成されることがあります。
7. 肛門周囲病変:肛門周囲の膿瘍や裂肛がみられることがあります。
診断
クローン病の診断には以下の検査が行われます
まず症状を伺って、内服歴、食事、渡航歴、家族歴などを聞いて、血液検査や便検査で感染症がないのか調べます。
次に大腸内視鏡検査を行い、大腸・小腸末端(回腸末端)を観察し、炎症や潰瘍、狭窄の有無を確認します。
その際に組織を採取し病理学的な診断も合わせ総合的にクローン病の診断を行なっていきます。
また潰瘍性大腸炎と違い、小腸や他の消化管にも病変を認めることがあるので、CT検査・MRI検査で消化管全体の情報を得たり、場合によってはカプセル内視鏡や小腸内視鏡を行い、実際に小腸内の状態を確認することもあります。
治療
クローン病の治療は、症状の緩和と寛解の維持を目指します。以下の治療法が用いられます。
薬物療法
- 抗炎症薬:5-アミノサリチル酸製剤(メサラジンなど)が使用されますが、効果は限られています。
- ステロイド:急性期の炎症を強力に抑えるために使用されます。
- 免疫抑制薬:アザチオプリン、メトトレキサートなどが使用されます。
- 生物学的製剤:抗TNF抗体(インフリキシマブ、アダリムマブなど)や他のモノクローナル抗体が使用されます。
栄養療法
状態によっては特定の栄養療法や食事制限を行い、腸の負担を軽減する必要もあり、経口栄養や腸管外栄養が用いられることがあります。
外科手術
合併症(狭窄、瘻孔、膿瘍など)が発生した場合や、薬物療法で効果が得られない場合に外科手術が検討されます。手術は病変部位の切除が主な目的です。
生活習慣の改善
ストレスの管理、禁煙、バランスの取れた食事、適度な運動などが推奨されます。
クローン病も潰瘍性大腸炎と同様、治療を継続して良い状態(寛解期)を長く続けられるように定期的な通院、検査、治療が必要です。
便秘
便秘症は、多くの方が経験する一般的な健康問題であり、便が十分にかつ快適に出しきれない、排便回数が少ない状態を指します。便秘は一時的なものから慢性的なものまで様々な形で現れ、日常生活に大きな影響を与えることがあります。
原因
便秘症の原因は多岐にわたります。主な原因として、食物繊維や水分の摂取不足、不規則な食生活・運動不足などの生活習慣、ストレス、薬剤の副作用、基礎疾患(糖尿病や甲状腺機能低下症など)が挙げられます。あと生まれつき腸管が長い人(特に右側結腸)は便秘になりやすいです。また、過去に開腹術を伴った腸の手術を受けた場合や、子宮または肝臓の手術を受けた方は特に、腸の癒着によって便秘が起こりやすい傾向があります。
検査
便秘症が続く場合や症状が重い場合、いくつかの検査を行います。大腸内視鏡検査は、その中でも特に重要な検査です。大腸内視鏡検査により、大腸の内腔を直接観察し、ポリープやがん、その他の異常を早期に発見することができます。また、腹部X線検査では、腸内のガスや便の状態を確認することができ、血液検査や便潜血検査も行うことで、便秘の原因となる他の疾患や栄養状態を評価します。
治療
便秘症の治療には、生活習慣の改善と薬物療法が含まれます。まず、食事においては、食物繊維を豊富に含む野菜や果物、全粒穀物を積極的に摂取し、十分な水分を摂ることが重要です。さらに、定期的な運動も腸の動きを促進し、便通を改善します。また、リラックスする時間を持ち、ストレスを軽減することも大切です。
薬物療法としては、医師の指示に従って適切な下剤を使用します。市販の下剤を使用する場合でも、医師に相談することが重要です。また、腸内環境改善薬として、乳酸菌やビフィズス菌を含むサプリメントの利用も効果的です。
大腸内視鏡検査の重要性
便秘症の背景には、重大な消化器疾患が隠れていることもあります。特に大腸がんやポリープの早期発見のためには、大腸内視鏡検査が非常に重要です。この検査により、早期に異常を発見し、適切な治療を開始することができます。便秘症でお困りの方や排便習慣に変化が見られる方は、定期的な大腸内視鏡検査を受けることを強くお勧めします。これにより、大腸の健康状態を正確に把握し、必要な治療や予防策を講じることができます。








